Sockel-Spitze-Tausch, Sektorenabbau und
Abgesang auf die Bismarksche Sozialgesetzgebung
Warnung: Es wird komplex 😉
Lesedauer ca. 10 Minuten.

Die jetzt präsentierten Ergebnisse des 2. Gutachten nennt Elisabeth Scharfenberg, ehemalige Sprecherin für Pflege der GRÜNEN, im Altenheim Blog eine „Revolution“.
Und in der Tat krempeln die drei Bremer Gutachter das jetzige Pflegesystem kräftig um.
Für diejenigen, die sich bisher noch nicht mit dem Reformgedanken beschäftigt haben, ist rechts die Zusammenfassung des ersten Gutachtens beigefügt.
Prof. Dr. Heinz Rothgang und sein Team haben letzte Woche in Berlin das zweite Gutachten zum Thema vorgestellt. Auftraggeber war wieder der Initiativkreis Pro Pflegereform.
Der jetzt vorliegende Vorschlag soll nach seinen Worten als eine weitere Konkretisierung der grundsätzlichen Reformidee verstanden sein (Reduzierung der Flughöhe) und beinhaltet in der weiteren Ausgestaltung durch die verschiedenen Akteure (Verbände, Interessengruppen, Politik, BGM) entsprechende Spielräume.
In seinem Vortrag erinnerte Herr Rothgang an die ursprünglichen Zielsetzungen, die insbesondere der damalige Mitgestalter, der Bundesminister für Arbeit und Sozialordnung Norbert Blüm, damit verbunden hatte:
1. Mit der Pflegeversicherung soll das Risiko der Pflegebedürftigkeit vergleichbar den Versicherungen gegen Krankheit, Unfall und Arbeitslosigkeit sowie zur Sicherung des Alterseinkommens sozial abgesichert werden.
2. Die Pflegeversicherung soll dazu beitragen, die aus der Pflegebedürftigkeit entstehenden physischen, psychischen und finanziellen Belastungen zu mildern. Sie soll eine Grundversorgung sicherstellen, die im Regelfall ausreicht, die pflegebedingten Aufwendungen abzudecken, und dadurch gewährleisten, daß in der weit überwiegenden Zahl der Fälle die Betroffenen aufgrund der Pflegebedürftigkeit nicht mehr auf Sozialhilfe angewiesen sind.
Quelle: Deutscher Bundestag Drucksache 13/9528
Dass diese Zielsetzung einer Lebensstandardsicherung heute nicht mehr (ausreichend) erreicht wird, begründet im Kern den Reformbedarf.
Insbesondere die hohen und kontinuierlich steigenden Eigenanteile in der stationären Versorgung machen deutlich, dass wir heute weit weg sind von einer Zielsetzung „ Sie (die Pflegeversicherung) soll eine Grundversorgung sicherstellen, die im Regelfall ausreicht, die pflegebedingten Aufwendungen abzudecken“.
Im ersten Quartal 2019 lagen die Eigenanteile laut Prof. Rothgang bei durchschnittlich 1.874 Euro pro Monat. Davon waren allein zusätzliche Pflegekosten von 662 Euro von den Familien zu begleichen.
Meine Anmerkung: Dieser Bedarf ist jedoch auch bei den Familien gegeben, die die Versorgung in häuslicher Umgebung realisieren. Studienergebnisse wie z.B. die der Hans Böckler Stiftung PFLEGE IN DEN EIGENEN VIER WÄNDEN machen deutlich, dass auch diese ihre selbstorganisierte Pflege nicht mehr vom Pflegegeld finanzieren können.
Diese finanzielle Situation verschärft sich, wenn Unterstützung oder eine Komplett-Versorgung über ambulante Dienste das Pflege-Setting ergänzen.
Mangels jeglicher kontinuierlichen Informationserhebung über die tatsächliche Sorge- und Pflegearbeit in den Familien durch die SPA ist dies der Öffentlichkeit jedoch nicht so präsent wie bei den transparenten, bundesweit veröffentlichten Eigenanteilen (mehr Informationen hierzu im „Weihnachtswunschbrief“).
Die Kosten für die Pflege, ob ambulant oder stationär, werden in den kommenden Jahren noch in einem erheblichen Umfang steigen, wenn die dringend notwendigen Lohnerhöhungen in der Altenpflege realisiert werden.
Diese Kostensteigerungen treffen dann aufgrund der bisherigen Sockel-Spitze-Regelung in der Regel ausschließlich die Pflegebedürftigen und ihre Familien.
Die vier Konzept-Säulen
Als konsequente Weiterentwicklung des ersten Gutachtens konkretisiert die zweite Ausarbeitung die Ideen für eine mögliche Umsetzung. Im Gegensatz zum ersten strategischen Überblick mit seinen drei Basis-Szenarien fokussiert das Team jetzt auf die damals als Kombination vorgestellte Alternative Nr. 3.
Um den Reformansatz verständlich zu machen, betrachte ich im Folgenden die vier zentralen Säulen des Konzeptes:
- Den Sockel-Spitze-Tausch
- Die Auflösung der Sektorengrenzen
- Die Bedarfsfeststellung
- Die Umsetzung für die häusliche Pflege durch die Sorgenden und Pflegenden Zu- und Angehörigen (SPA)
In der kommenden Woche wird das neue Gutachten abrufbar sein. Deshalb verzichte ich in diesem Beitrag auf eine detaillierte Darstellung der möglichen finanziellen Rahmenszenarien (Beitragssatzentwicklung, Steuerzuschuss, Bürgerversicherung etc.) und werde später mit einem eigenen Beitrag hierauf eingehen.
Informationen zum ersten Gutachten " «Alternative Ausgestaltung der Pflegeversicherung – Abbau der Sektorengrenzen und bedarfsgerechte Leistungsstruktur"
Eine alternative Ausgestaltung der Pflegeversicherung kann das individuelle Verarmungsrisiko aufgrund von Pflegebedürftigkeit auf die Solidargemeinschaft der Versicherten verlagern und die Segmentierung in einen ambulanten und einen stationären Versorgungssektor überwinden.
Dies gelingt, indem strukturelle Veränderungen der Pflegeversicherung erarbeitet und geprüft werden, durch welche die individuell zu tragenden Pflegekosten – unabhängig von Pflegebedarf, sozialer Situation und Ort der Leistungserbringung – pauschalisiert oder individuell finanziert werden.
Zwei Strukturmerkmale sind für die Ausgestaltung der Pflegeversicherung maßgeblich verantwortlich und damit auch Basis für ein Reform-Konzept:
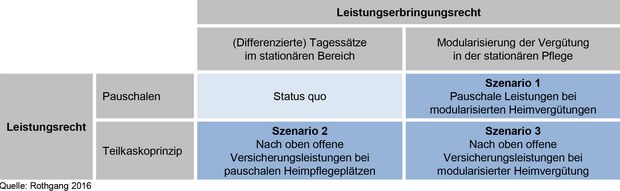
Die sektorale Trennung zwischen dem ambulanten und stationären Sektor im Leistungs- und Leistungserbringungsrecht.
Die Beschränkung der Pflegeversicherung auf pauschalierte, nicht bedarfsdeckende Leistungen, die dazu führen, dass die Pflegebedürftigen für einen Großteil der Leistungen selbst aufkommen müssen.
Werden die möglichen angesprochenen Veränderungen im Leistungs- und im Leistungserbringungsrecht miteinander kombiniert, ergeben sich im Vergleich zum Status quo drei mögliche Reformszenarien:
Das Gutachten…
- …prüft die für die Umsetzung dieser Reformperspektiven notwendigen Veränderungen in den gesetzlichen Rahmenbedingungen des SGB XI
- …schätzt die ökonomischen Folgen einer entsprechenden Systemumstellung ab
- …bewertet die Varianten eines Alternativkonzepts.
1. Der Sockel-Spitze-Tausch
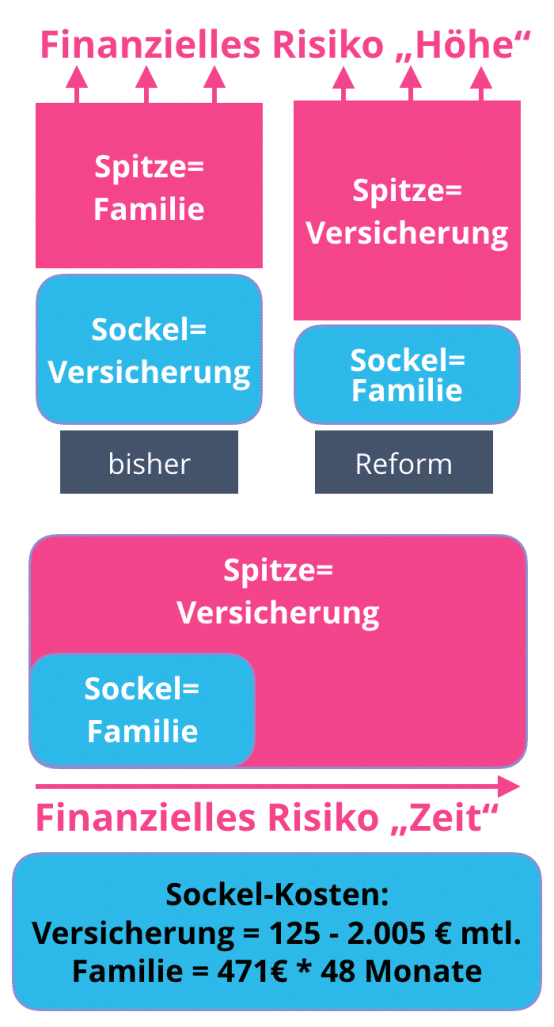
Der wichtigste Konzept-Baustein der Reform ist die Idee, das bisher nach oben hin offene Risiko der Kosten-Steigerung, das bisher einseitig auf den Pflegebedürftigen übertragen ist, umzudrehen.
Bisher finanziert die Pflegeversicherung einen nach fünf Pflegeraden differenzierten Sockelbetrag und begrenzt damit ihr monatliches Risiko auf eine gut zu kalkulierende Größe.
Im ersten Schritt geht es daher darum, diese Risiko-Verteilung umzudrehen. Dem Wesen nach ist es ja die Aufgabe einer Versicherung, die offenen Risiken zu tragen und diese zu managen.
Deshalb soll der Pflegebedürftige ein finanziell exakt definiertes Risiko in Form eines Sockelbetrages übernehmen und die Pflegeversicherung trägt und finanziert den jeweils individuellen Bedarf, der ggfs. über den bisherigen pauschalisierten Sätzen liegen kann (siehe Modell rechts „Reform“).
Risiko Zeit/Dauer
Die absolute monatliche Höhe ist jedoch nur eine Risikodimension für die Familie.
Die zweite Dimension bildet die Dauer des Pflegebedarfs.
Beide führen dazu, dass die Zielsetzung der Sozialversicherung, eine Lebensstandardsicherung zu gewährleisten (siehe Ziele oben) für viele Familien nicht mehr realisierbar ist.
Insbesondere auch bei der häuslichen Pflege werden aufgrund wegfallender Lohneinkommen (Teilzeit, zwangsweise Aufgabe der kompletten Erwerbstätigkeit) Vermögensreserven aufgebraucht.
Statt Lebensstandardsicherung droht vielen das Risiko der Altersarmut.
Diese Risiken steigen mit anhaltender Dauer der Pflegebedürftigkeit.
Neben dem eigentlichen Sockel-Spitze-Tausch soll deshalb auch eine zeitliche Begrenzung der Sockel-Beiträge das finanzielle Risiko begrenzen.
Anstatt bis zum Ableben des pflegebedürftigen Angehörigen eine unkalkulierbare Kostengröße als finanzielles Risiko des Betroffenen befürchten zu müssen, wird dieser Zeitraum begrenzt und damit „berechenbar„.
In der konkreten Beispielrechnung des Gutachtens wird dieser Zeitraum als Karenzzeit bezeichnet und mit 48 Monaten definiert. In diesen vier Jahren wird monatlich ein Eigenanteil von 471 € als Sockelbetrag in die Pflegeversicherung eingezahlt.
In der Summe rechnet sich ein fixer Betrag von 22.608 €. Einen wesentlichen Vorteil dieser fixen Größe sieht Prof. Rothgang in den Möglichkeiten, diesen Betrag über neue Versicherungsangebote vollständig abzudecken oder den konkreten Betrag langfristig anzusparen.
Auch wenn dieser erste Teil prinzipiell zu begrüßen ist, sehe ich Punkte, die einer weiteren Diskussion bedürfen. Diese benenne ich im Fazit am Ende des Beitrages.
2. Sektorenübergreifende Versorgung = Wohnen & Pflegen
Auch die zweite Säule der Reformidee ist revolutionär. Die seit 25 Jahren vorhandene Trennung zwischen ambulanter und stationäre Versorgung soll aufgehoben werden.
Die Maxime lautet: Sorge- und Pflegearbeit kann grundsätzlich in allen Wohnformen von allen Personen erbracht werden.
Wie in den beiden nächsten Abschnitten noch deutlich wird, geht es dabei nicht darum, durch ehrenamtliche Unterstützung die Kosten in den Heimen zu senken und dortige (fehlende) Fachpersonal-Kapazitäten auf Kosten der SPA Unterstützung zu optimieren.
Die zentrale Aussage hierzu ist: „Übernehmen Laienkräfte, etwa Familienmitglieder oder andere zivilgesellschaftliche Akteure verantwortlich die Erbringung einzelner Leistungen werden sie dafür durch ein Pflegegeld 2.0 vergütet, das steuer- und abgabenfrei ausbezahlt wird und in einer Höhe von 40 % der Vergütung einer professionellen Leistung entspricht.„
Näheres zum Pflegegeld 2.0 im übernächsten Abschnitt.
Um alle am Pflegeprozess Beteiligten mit einem sektorenübergreifenden, einheitlichen Konzept zu honorieren, empfiehlt das Gutachten ein aus 4 Modulen und 61 Leistungseinheiten bestehendes Konstrukt (30 SGB XI, 23 SGB V und 8 Leistungen zur Steuerung der Prozesse (Care und Case Management).
Die genaue Definition der Leistungseinheiten wird mit dem Gesamt-Gutachten in dieser Woche veröffentlicht. Die strategische Einteilung zeigt die Grafik rechts.
Nach diesen 61 Einheiten sollen zukünftig alle Pflege-Leistungen mit den Pflegekassen abgerechnet werden – unabhängig ob ambulant oder stationär, egal ob von Pflegedienst- und Pflegeheim-Mitarbeiter oder von den SPA erbracht.
Eine exakte „Bepreisung“ der Einheiten überlässt das Gutachter-Team den Marktpartnern.
Grundsätzlich empfehlen die Gutachter aber ein bundesweit einheitliches Punktwert-System für die 61 Einheiten zu schaffen. Diese Punktwerte können dann mit den unterschiedlichen Preisen für formelle Pflegekräfte und SPA-Unterstützer sowie andere zivilgesellschaftliche Helfer (40 % Regelung) multipliziert werden.
Für alle Leistungen, die effizienter in Gruppen erbracht werden können, sollen gesonderte Tarife definiert werden (Individual- und Gruppenleistungen).
Danach sollen zum Beispiel Leistungen der Alltagsgestaltung oder der 24-Std.-Beaufsichtigung in stationären Wohnformen (Tagespflege, WG, Betreutes Wohnen, Pflegeheim) erfolgen und mit einem reduzierten Punktwert abgerechnet werden.
Neben der Klärung der komplexen Abrechnungs-Systematik von SGB V Leistungen von individuellen Leistungserbringern (SPA und andere zivilgesellschaftliche Helfer) im Modul 4, sind hierzu noch weitere Punkte zu klären, auf die ich im Fazit noch eingehen werde.
Die genaue Definition der Leistungseinheiten wird mit dem Gesamt-Gutachten in dieser Woche veröffentlicht.
3. Bedarfsstellung und Steuerung
Ein Gedanke vorab:
Dass die heutige Verteilungs-Systematik der Unterstützung durch die Pflegeversicherung im Zeitalter der Digitalisierung vielleicht etwas anachronistisch anmutet und es bei den vielen Begutachtungsverfahren eigentlich eine deutlich gerechtere Einstufung möglich wäre, zeigt diese Grafik:
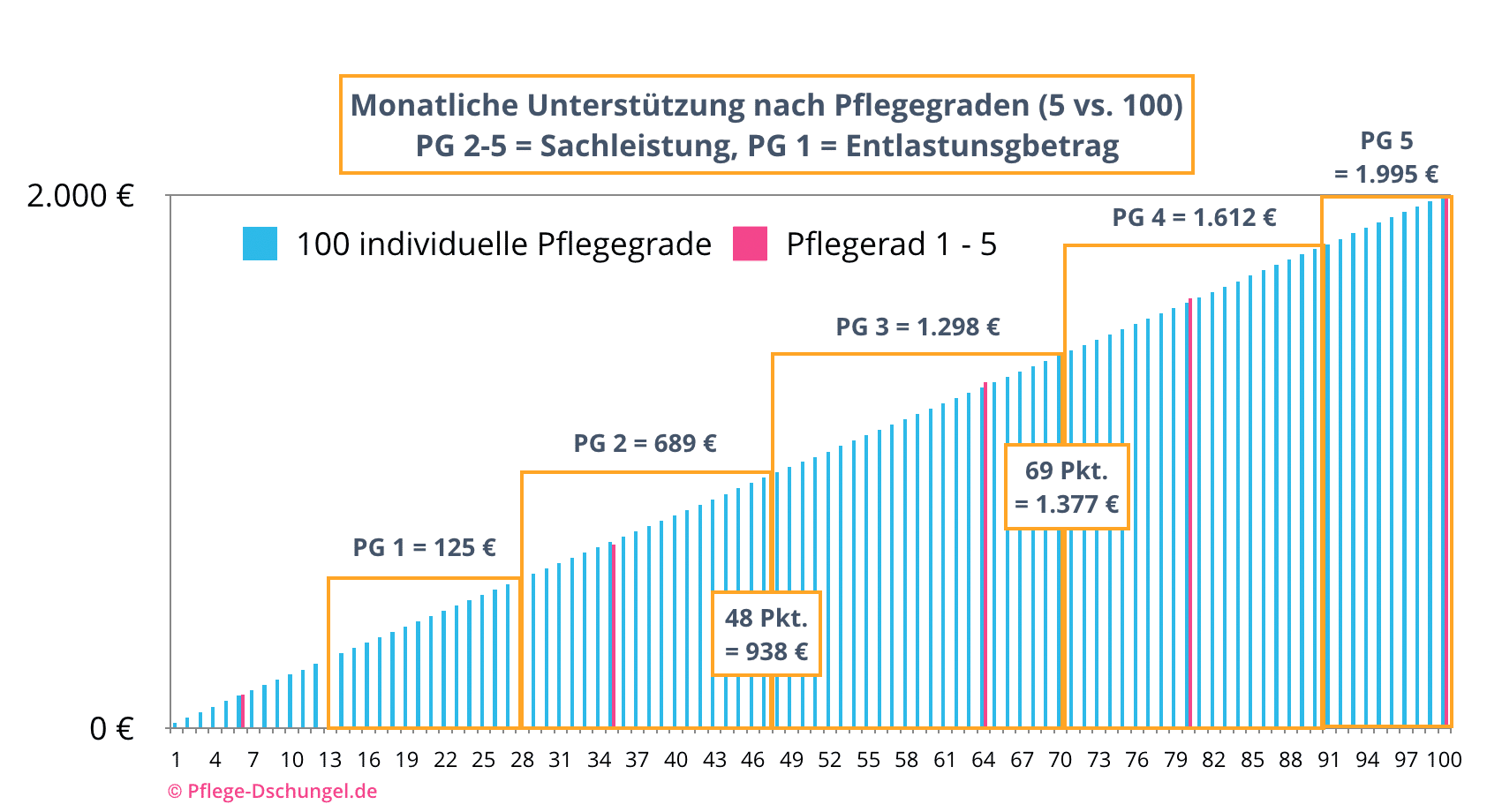
Mit jährlich über 2 Mio. Pflegegrad-Einschätzungen (Stand 2018) werden differenzierte Einzelfallentscheidungen mit der Skalierung 1 bis 100 ermittelt. Es sollte von daher ohne weitere computertechnischen Anstrengungen problemlos möglich sein, jedem Begutachteten eine deutlich gerechtere Unterstützung zukommen zu lassen. Eine Verteilung mit der Gießkanne je PG wäre nicht nötig.
Am Beispiel des PG 3 wird dies deutlich. Bei einer Bedarfsermittlung von 48 Punkten wäre bei einer gerechten Verteilung 938 Euro angemessen. Bei einer Begutachtung mit 69 Punkte könnte die vermutlich wesentlich komplexere Pflegesituation mit 1.377 Euro unterstützt werden.
Eine ähnliche „Gerechtigkeits-Diskussion“ führen wir gerade aktuell im Zusammenhang mit der Ausgestaltung des noch in dieser Legislaturperiode zu schaffenden Entlastungsbudget. Mehr Informationen hierzu unter Sorgende-Angehoerige.de
Die 3 Instanzen
Um eine bedarfsgerechte Ausgestaltung der Pflegeunterstützung zu ermöglichen, muss eine deutlich verfeinerte Einstufung als die heutigen Pflegegrade erfolgen.
1. Instanz: Bedarfsfeststellung
Deshalb nutzt das Gutachten zwar das NBA (oder in der Kurzform BI für Begutachtungs-Instrument), entwickelt hieraus jedoch konkrete, auf den individuellen Begutachtungsfall bezogene Budget-Empfehlung.
Das NBA qualifiziert sich nach Meinung der Autoren durch die umfassende Berücksichtigung der physischen sowie kognitiven und kommunikativen Problemlagen.
Anmerkung: Es sollte erwogen werden, die bisher oft vernachlässigten 14 Items der Module 7 und 8 mit in die Budget-Evaluierung einzubeziehen, weil diese die notwendigen Sorge-Leistungen der SPA viel konkreter offenbaren (Infos sie hier).
Anhand der individuell ermittelten Punktzahl kann so mittels Punktwerte für notwendige Sorge- und Pflegeleistungen (unter Berücksichtigung benötigter Qualifizierungen) ein Pflege-Budget ermittelt werden.
Dies Vorstufe der 1. Instanz scheint den Gutachtern notwendig zu sein, um dem Problem des „Moral Hazard“ (Erklärung siehe rechts) zu begegnen.
Da mit der Reformumsetzung keine pauschalen Sockel-Beträge mehr zur Verfügung gestellt werden (heutiges Pflegegeld oder Sachleistungs-Zahlungen), ist die Budgethöhe für mögliche Pflegeleistungen theoretisch nach oben offen.
Durch die begutachtete individuelle Definition des zur Verfügung gestellten Budgetrahmens, wird die Gefahr des Moral Hazard vermieden.
2. Instanz: Steuerung der Inanspruchnahme
Die beiden nächsten Instanzen sind sehr verständlich im Gutachten beschrieben. deshalb zitiere ich hier die entsprechenden Textpassagen und füge meine Anmerkungen im Fazit an:
„Auf der zweiten Instanz ist ein verpflichtendes Care- und Case-Management vorgesehen, welches als Steuerungs- und Organisationsinstanz fungiert und somit die Koordination, Logistik und Sicherstellungsverantwortung institutionalisiert.
Es ist auf kommunaler Ebene angesiedelt und kann seine Aufgaben entsprechend lokaler Strukturen an zertifizierte Anbieter delegieren.
Seine Handlungsperspektive ist die anwaltschaftliche Vertretung der Interessen und Wünsche der pflegebedürftigen Person vor dem Hintergrund des vorhandenen Pflegebedarfs.
Zudem ist die Kommune für die kommunale Altenplanung zuständig und kann somit auf freie Kapazitäten der Anbieter verweisen oder Bedarfe an professionellen Anbietern feststellen.
Die Aufgaben umfassen zum einen die Erstellung eines Leistungsplans zur Steuerung und Verteilung des Budgets in Absprache mit den Pflegebedürftigen und deren Angehörigen und die Beratung über lokale professionelle Anbieter.
Zum anderen wird die Übernahme der Leistungserbringung durch die professionellen Anbieter und/oder Laien koordiniert.
Bei zivilgesellschaftlicher (Anmerkung: insbesondere SPA) Übernahme erfolgt in diesem Schritt die Kontrahierung der Erbringung konkreter Leistungsinhalte zwischen Pflegekasse und zivilgesellschaftlicher Pflegeperson.
Verbleibende Budgetanteile werden vom Case-Manager entsprechend des Leistungsplanes und dem Wunsch der Pflegebedürftigen auf die
professionellen Anbieter aufgeteilt.
Möglich ist hier das aufgeteilte Budget in Form von „Gutscheinen“ an die Pflegebedürftigen und deren Angehörigen auszuhändigen, mit denen diese schließlich an die professionellen Anbieter herantreten können.
Gleichzeitig kann in diesem Schritt im individuellen Fall entschieden werden, ob das zugemessene Budget den tatsächlichen Bedarf abdeckt oder eine Neubegutachtung und Anpassung des Budgets auf Anregung des Case-Managers erforderlich ist.“
3. Instanz: Professionelle Anbieter
Die Pflegebedürftigen und deren Angehörigen können in der dritten Instanz mit den „Profi-Gutscheinen“ das aufgeteilte Budget zusammen mit den professionellen Anbietern in Form eines individuellen Pflegeplans frei und flexibel verplanen.
Die professionellen Anbieter übernehmen somit das Case-Management unterhalb der kommunalen Ebene und führen regelmäßige Reflexions- und Evaluationsgespräche zur Leistungserbringung mit den pflegebedürftigen Personen und deren Angehörigen durch.
Bei Veränderungen des Pflegebedarfs können sie innerhalb ihres Budgets flexibel gemeinsam Änderungen der Pflegeplanung vornehmen und bei höherem Pflegebedarf und somit Budgetüberschreitungen bei den Pflegekassen eine Neubegutachtung anregen.
Die professionellen Anbieter sind gleichzeitig dafür verantwortlich die Qualitätssicherung der zivilgesellschaftlichen Leistungserbringung zu übernehmen.
Letztendlich bedeutet dies eine gewisse Komplexität, da eine Qualitätssicherung bei der Leistungserbringung über Laien lediglich sinnvoll über die Ergebnisqualität gemessen werden kann.
Um dennoch eine Sicherstellung der Pflegequalität zu gewährleisten, wird für zivilgesellschaftliche Pflegepersonen eine verpflichtende Basisschulung für die kontrahierten Leistungen durchgeführt sowie eine begleitende Anleitung zu pflegerischen Tätigkeiten angeboten.
Diese Aufgabe wird von professionellen Pflegeanbietern gegen entsprechende Leistungsvergütungen erbracht.“
Begriffserklärung:
„All inclusive and all you can eat“
– das Moral Hazard Problem
Eine notwendige Rahmenbedingung für das Funktionieren eines „Sockel-Spitze-Tauschs“ ist die Vermeidung einer Kostenexplosion. Wie in der unten aufgezeigten Wikipedia-Definition erläutert, besteht bei einer frei zugänglichen und unbeschränkten Abrufmöglichkeit von Pflegeleistungen die Gefahr, dass diese in einem rational nicht nachvollziehbaren Umfang in Anspruch genommen werden könnte.
„Moralisches Risiko, auch moralische Versuchung, moralisches Wagnis oder Rationalitätsfalle (englisch moral hazard) bedeutet Fehlanreize – Personen oder Unternehmen können sich aufgrund ökonomischer Fehlanreize verantwortungslos oder leichtsinnig verhalten und damit ein Risiko auslösen oder verstärken.
Als Standardbeispiel gelten Verhaltensänderungen aufgrund eines versicherten Risikos.
Ursprünglich ein Begriff aus der Versicherungswissenschaft, ist moralisches Risiko heute Teil des allgemeinen ökonomischen Sprachgebrauchs.“
Quelle: Wikipedia
4. Pflegegeld 2.0
Wie bereits weiter oben beschrieben, verzichtet das Reform-Konzept auf die bisherigen durch Pflegegrade in ihrer Höhe definierten Leistungspauschalen – keine Sachleistungs- und Pflegegeld-Sätze mehr.
Stattdessen wird zur Finanzierung der professionellen Dienstleister, ob ambulant oder stationär, ein „Profi-Gutschein-System“ entwickelt. Die Gutscheine werden den Pflegebedürftigen ausgehändigt. Diese können dann nach Abstimmung mit den Dienstleistern direkt zur Bezahlung eingesetzt werden.
Hinsichtlich der Honorierung der Leistungen innerhalb der Familie (SPA) oder aus dem Freundes- und Bekanntenkreis zitiere ich noch einmal das diesbezügliche Statement aus dem Gutachten:
„Übernehmen Laienkräfte, etwa Familienmitglieder oder andere zivilgesellschaftliche Akteure verantwortlich die Erbringung einzelner Leistungen werden sie dafür durch ein Pflegegeld 2.0 vergütet, das steuer- und abgabenfrei ausbezahlt wird und in einer Höhe von 40 % der Vergütung einer professionellen Leistung entspricht.„
Mit diesem Reformbestandteil würde eine von vielen Menschen in Deutschland als überholt betrachtete Gesetzesregelung quasi aufgehoben, nachdem die Angehörigenpflege als ehrenamtliche Leistung im Verwandtschaftsgrad zu erfolgen hat (Stichwort: Bismarck’sche Sozialgesetzgebung von 1880, Link: §1618a BGB ).
Zurück zum Gutachten. Am Beispiel der derzeit in Bayern gezahlten Entgelte für Leistungen der Hauswirtschaft, Betreuung und Pflege wird das grundsätzliche Konstrukt in der Grafik rechts dargestellt.
Übernehmen SPA oder andere zivilgesellschaftliche Akteure die Leistungserbringung, erhalten sie im Rahmen des vom Case Management vereinbarten Kontraktes ein auf 40 % reduzierte Vergütung.
Für hauswirtschaftliche Leistungen wären dies 9,69 Euro. Spätestens bei den Sätzen für die Pflege in Höhe von 45,96 Euro wird deutlich, dass zusätzliche Filter für die Vergütung mit dem Pflegegeld 2.0 notwendig sind. Ein Brutto=Netto Stundenlohn von 18,38 läge deutlich über dem derzeitigen BRUTTO Lohn-Niveau vieler Examinierter Fachkräfte.
Neben den zwei Preisstrukturen für Formelle Leistungserbringer sowie Sorgende und Pflegende Zu- & Angehörige (SPA) werden Individualleistungen und Gruppenleistungen definiert.
SPA Kosten (40% der Formellen Kosten) als steuer- und abgabenfreier Lohn, hier noch ohne Berücksichtigung von Qualitätsniveaus.
* Preisbeispiel für Bayern / * Preise zuzüglich Anfahrtspauschale von 4,52 am Tag, 6,46 zwischen 20:00 und 8:00 Uhr Quelle: AOK / Vertrag gemäß § 89 SGB XI vom 27.11.2018 über die Vergütung von Pflegesachleistungen gemäß § 36 SGB XI mit Gültigkeit für seit dem 01.02.2019 erbrachte Leistungen für die Verbände ABVP, bad, BAH, bpa, DBfK, VDAB
Fazit
Vorab: Ich finde die Reformideen sehr innovativ und sehr weitblickend. Auch wenn noch viele Fragen zu klären sind, hat das Konzept sehr viel Potential, das heutige immer wieder in Stücken optimierte Pflegeversicherungssystem abzulösen. Das Haus wird dann neu gebaut.
Auf den ersten Blick mag man denken, dass das Reform-Konzept insbesondere die Pflegebedürftigen in der stationären Versorgung entlastet.
Auch die starke Präsenz der Evangelischen Heimstiftung als Organisator und die vielen Träger von Pflegeeinrichtungen lassen vermuten, dass ihnen mit den Lösungen die größte Last abgenommen wird (Pflegebedürftige und Angehörige, die sich über die hohen und tendenziell weiter stark steigenden Eigenanteile bei der Heimunterbringung beklagen).
Die einfache Arithmetik spricht ebenfalls für diese Einschätzung. Durch die von allen zu leistenden monatlichen Sockelbeträge (471 € für 4 Jahre) summieren sich beispielsweise bei 3.896.971 Pflegebedürftigen (GKV & PKV 2018) zusätzliche Beiträge für die Pflegeversicherung von jährlich über 22 Mrd. Euro.
Bei rund 820.000 stationär versorgten Pflegebedürftigen und einem von Prof. Rothgang genannten durchschnittlichen Eigenanteil von 662 Euro werden bei Umsetzung der Reform rund 6,5 Mrd. Euro in der Summe in die neue „Spitze“ fließen.
21% der Betroffenen benötigen dann 30 % der zusätzlich ins „Pflegesystem“ eingebrachten Budgets aller Pflegebedürftigen.
Bei einem in den kommenden Jahren zu befürchtenden (oder besser gewollten) Kostenanstieg durch eine bessere Versorgung (Stichwort neues Personalbemessungsverfahren) und den notwendigen Steigerungen der Löhne in der Altenpflege zur Bekämpfung des Pflegenotstands, sind pflegebedingte Eigenanteile jenseits der 1.000 Euro denkbar. Dann steigt bei gleichbleibender Anzahl von Heimbewohnern der Finanzbedarf auf fast 10 Mrd. Euro. Fast 45 % vom Kuchen gehen dann in die „stationäre Spitze“.
Ist das problematisch? Prinzipiell nein!
Grundsätzlich sollte jedem Pflegebedürftigen und seinem Angehörigen klar sein, dass die Notwendigkeit einer stationären Versorgung für niemanden im Verlauf einer „Pflege-Karriere“ ausgeschlossen sein kann.
Eine heute noch nicht erwartete berufliche Herausforderung, emotionale und/oder physische Überlastung oder gar eine eigene Erkrankung und Pflegebedürftigkeit der SPA kann beispielsweise schnell eine alternative Wohnform für den Pflegebedürftigen notwendig machen.
Auch der demographische Wandel wird im kommenden Jahrzehnt zu vielen neuen Wohnformen führen (müssen). Unter Berücksichtigung von Pflegebedürftigkeit und nicht mehr ausreichend verfügbaren SPA und Pflegefachkräften ist eine erwartete Zunahme (+21 %) der Single-Haushalte 60+ nicht zu bewältigen. Für die Kohorte der Baby-Boomer (der Autor gehört dazu) müssen wir neue Wohnformen erfinden.
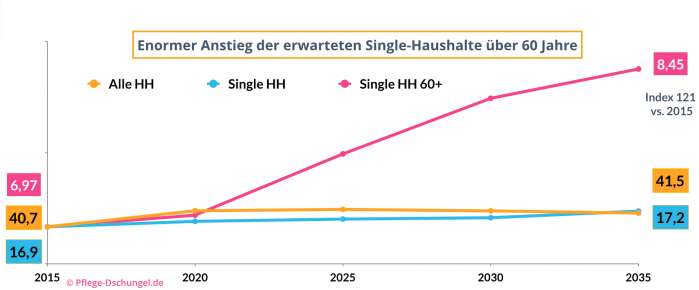
Segen für die ambulante Versorgung
Aus heutiger Sicht fast utopisch klingen die Ideen zur zukünftigen ambulanten Versorgung.
Mit „Profi-Gutscheinen“ werden die professionellen Unterstützer bezahlt und gemeinsam wird bestimmt, welche Leistungen tages- und situationsbedingt sinnvoll sind. Kein LK xyz im vordefinierten Minutentakt – Buurtzorg lässt grüßen 😉
Welch enorme bürokratische Einsparungspotentiale auf allen drei Seiten (Pflegebedürftige und SPA, professionelle Dienstleister und Pflegekassen).
Einen der größten Vorteile sehe ich jedoch in der Realisierung einer der Kernforderungen aus dem „Ersten Bericht des unabhängigen Beirats für die Vereinbarkeit von Pflege und Beruf“ aus dem Bundesfamilienministerium:
- Es wird jede individuelle Entscheidung für oder gegen die Übernahme der Pflege der eigenen Angehörigen respektiert.
Sehr viele Familien müssen sich heute für die häusliche Versorgung durch SPA entscheiden, weil eine andere Versorgungsform durch professionelle Helfer die zur Verfügung gestellten Sachleistungsmittel so stark übersteigen, dass sie nicht zu finanzieren ist.
Das Reform-Konzept bedingt eine Bereitstellung einer zuverlässigen Versorgungsstruktur durch die Kommunen und ihre Care und Case Manager. Ist diese tatsächlich gewährleistet, ist überhaupt erst eine individuelle Entscheidungshoheit der SPA für oder gegen die Übernahme einer umfänglichen Sorge-und Pflegeverpflichtung möglich. Der Sockel-Spitze-Tausch ermöglicht dann die Entscheidungs-Umsetzung.
Pflegegeld 2.0 vs. Bismarcks-Ehrenamt
Die stärkste und wohl am meisten verbreitetste Motivation für Sorgende und Pflegende Angehörige, sich um ihre Angehörigen zu kümmern, ist: Liebe!
Ob jemand tatsächlich die angedachten Leistungen des Pflegegeld 2.0 in Anspruch nehmen möchte, ist jedem selbst überlassen.
Mit den Vergütungen sind ja auch notwendige Qualifizierungsmaßnahmen und verbindliche Regelungen verbunden, die mit dem zukünftigen Case Management vertraglich geregelt werden müssen.
Für alle, die auf einen finanziellen Ausgleich für Lohnverzicht (Umstieg auf Teilzeit, Job-Pause oder Berufsaufgabe) angewiesen sind, wäre das Pflegegeld 2.0 eine langersehnte Problemlösung und Perspektive.
In Kombination mit dem Wegfall der sektoralen Grenzen wird SPA ermöglicht, auch in stationären Pflegesettings weiter aktiv sich um die Liebsten zu kümmern – wenn sie es denn wünschen. Keiner wird hierzu genötigt.
Im aktuellen System enden alle Versorgungsleistung mit Wechsel in die stationäre Versorgung. Auch hier ist das Pflegegeld 2.0 ein Segen.
Offene Fragen
Aus meiner Sicht ist das Gutachten und das damit verbundene Reformkonzept dazu geeignet, als „Munition“ für den kommenden Bundestagswahlkampf in die Wahlprogramme der Parteien Einzug zu finden.
In Berlin waren die pflegepolitischen Sprecher der CDU, SPD und Grünen bei der anschließenden Podiumsdiskussion vertreten.

v.l.n.r. Erwin Rüddel (CDU), Heike Baehrens (SPD) und Kordula Schulz-Asche (Die Grünen)
In der Diskussion positionierten sich Die Grünen und die SPD deutlich positiv zu den Reformideen, Herr Rüddel bekannte sich bis vor kurzem nach eigener Aussage ebenfalls positiv, jedoch kamen ihm zwischenzeitlich Bedenken. Näheres zu den Positionen der Parteien im nächsten Blog-Beitrag, der sich mit den finanziellen Auswirkungen der Reform beschäftigt.
Vom Zeithorizont her kann man vermutlich nicht vor 2023 bis 2025 mit einer Umsetzung rechnen, je nachdem mit welcher Priorität das Reformvorhaben im nächsten Koalitionsvertrag Ende 2021/Anfang 2022 festgeschrieben wird.
However. Wenn die Parteien das hochrelevante Thema auf ihre Agenda nehmen und die Wahlprogramme für 2021 damit bereichern wollen, sollten sie einige Punkte vorher mit evaluieren und hierfür Antworten bieten.
Prof. Rothgang machte in seinem Vortrag deutlich, dass das zweite Gutachten bereits wesentliche konkrete Empfehlungen bietet, jedoch noch diverse Themen und Details als Hausaufgabe für die interessierten Akteure offen bleiben.
In diesem Sinne verstehe ich die nachfolgende Auflistung offener Punkte und Fragen als positiven und konstruktiven Beitrag, die Reformbewegung weiter voran zu bringen.
Jeder, der hier Ergänzungen anregen möchte, ist herzlich eingeladen, diese im Formular unten kundzutun. Ich werde sie dann zeitnah der Liste anfügen.
Fragen und zu klärende Punkte
- Die Karenzzeit von 48 Monaten beschränkt sich nur hinsichtlich des Eigenanteils von 471 Euro. Ist zu befürchten, dass Familien erst dann ihre Begutachtung beantragen, wenn sie davon ausgehen, dass die zugeteilten Module wertmäßig (ob über das Pflegegeld 2.0 oder die Gutscheine) mindestens einen ebenso hohen Umfang erreicht haben?
Wenn ja, kann das Gesamtkonstrukt ohne die Sockel-Beiträge vieler heutiger Pflegebedürftiger der Pflegegrade 1 und 2 (immerhin mit 1,9 Mio. Personen fast 49 % aller Pflegebedürftiger) auskommen?
Oder andersrum gefragt, wie kann verständlich gemacht werden, dass der eigentliche Entlastungsnutzen für die Familien erst im späteren Pflegeverlauf spürbar wird? - Die zusätzliche Belastung der Familien mit dem Sockel-Betrag wird vom Ende der Pflege-Karriere (insbesondere Pflegeheim-Eigenanteile) zum Anfang verlagert. Ist berücksichtigt, dass auch hier dann viele Familien auf die „Hilfe zur Pflege“ angewiesen sein werden, weil sie neben steigenden Miet- und Lebenskosten die zusätzlichen 471 Euro für den Sockel-Betrag nicht mehr aufbringen können?
- Frau Schulz-Asche machte in ihrem Statement deutlich, dass für die anspruchsvollen Aufgaben der zukünftigen Care und Case Manager hochqualifizierte Pflegefachleute benötigt würden. Die umfangreichen neuen Aufgaben je Pflegebedürftigen aus den Instanzen 2 und 3 erfordert einen angemessenen Personalschlüssel (aufgrund des zu begleitenden Anspruchs nicht zu vergleichen mit dem Umfang der § 7a Beratung heute).
Bei zu erwartenden 4,3 bis 4,5 Mio. Pflegebedürftiger bis Mitte des kommenden Jahrzehnts und einer Versorgungsquote von z.B. 50 Pflegebedürftige je Case Manager benötigen wir fast 90.000 zusätzliche Pflege-Experten mit dieser Qualifikation. Woher sollen die kommen und wie werden diese ausgebildet? - Wie wird die Versorgungs-Qualität und die rechtliche Haftung beim Einsatz von gemischten Teams insbesondere bei der stationären Versorgung sichergestellt?
- Wie kann die „Sicherstellungsverantwortung“ vom Case Management praktisch umgesetzt werden, wenn die bedarfsgerechte Schaffung von Kapazitäten nicht durch die Kommune verbindlich zugesichert wird (Vergleich gesetzlicher Kita-Platz-Anspruch)?
- An die Vorfrage anschließend: Wie funktioniert das Pflegegeld 2.0 Bepreisungssystem, wenn Gruppenleistungen mangels verfügbare Kapazitäten nicht in Gruppen durchgeführt werden können?
- Ähnliche Problemstellung: Wenn aufgrund der individuellen Pflegesituation Gruppenleistungen nicht wahrgenommen werden können, greift dann automatisch der Preis der Individualleistung. Konkretes Beispiel: Unsere Tagespflege hatte meinen demenziell erkrankten Vater aufgrund der fortgeschrittenen Phase den Vertrag gekündigt. Oder, der Aufwand des Transports von bettlägerigen Pflegebedürftigen dürfte in keinem Verhältnis zum Einsparungspotenzial des Gruppentarifes liegen.
- Mit dem Pflegegeld 1.0 werden auch andere pflegebedingte Aufwendungen als nur personelle Anerkennungen durch die Pflegebedürftigen finanziert (siehe Böckler-Studie weiter oben). Wenn diese Unterstützung wegfällt, müssen die Haushalte zusätzliche Aufwendungen zum Sockel-Betrag einkalkulieren. Ist das so gewollt?
- Was geschieht mit den bisherigen Leistungen zur sozialen Absicherung der SPA?







0 Kommentare